如何理解糖尿病?
当前,糖尿病的确切病因尚不清楚。在临床上,糖尿病被定义为一类由胰岛素分泌功能缺陷或/和胰岛素作用缺陷引起的、以慢性血糖升高、代谢异常和“继发性特征性系统损害”为特征的慢性疾病。
换言之,这一定义将糖尿病描述为以一系列临床体征为特征的综合征。糖尿病的“继发性特征性系统损害”既被用来作为确定糖尿病的临床诊断标准的参照依据,又被称为糖尿病的并发症。
糖尿病并发症有很多,可以发生在人体的任何部位、组织和器官,以糖尿病视网膜病变、糖尿病肾病和糖尿病神经病变为主要特征。糖尿病也增加了心血管病、周围动脉疾病和脑血管疾病的风险。糖尿病的并发症可以严重危害患者的健康,甚至生命。
糖尿病的主要危害是它的并发症。在临床实践中,对糖尿病进行防治的主要目标,实际上就是对其并发症的防治,以避免或减少糖尿病并发症的危害。
血糖、糖化血红蛋白的正常值和糖尿病的诊断切点是如何确定的?
在糖尿病的各种微血管并发症中,糖尿病肾病、糖尿病性神经病变等并发症的临床表现并不具有特异性,而糖尿病视网膜病变是具有高度特异性的糖尿病微血管改变,因此,被用作确定血糖正常值和糖代谢异常诊断切点的参照指征。
当前,血糖的正常值和糖代谢异常的诊断切点就是依据血糖值(或糖化血红蛋白值)与糖尿病视网膜病变发生的风险值(发病率)的关系来确定的。
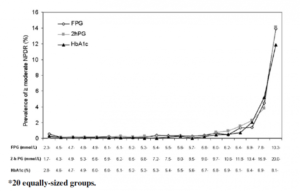
下图展示了临床上确定空腹血糖、餐后两小时血糖、糖尿病血红蛋白正常值和糖尿病诊断切点的科学数据依据。从图中可以看出,这三个参数与“中度糖尿病视网膜病变”的发生率具有高度相关性。
实际上,临床上使用的血糖、糖化血红蛋白的糖尿病诊断切点是一个相对值。这个相对值的确定是在考虑到诊断过度和诊断不足的人群健康风险和社会经济代价等因素的基础上确定的。
如何理解血糖、糖化血红蛋白的“正常值”?
如前所述,临床上确定的血糖、糖化血红蛋白的正常值是一个统计学上的相对值。实际上,每个人生命体征的“正常”值可能都是不同的。在一个正常人群中,这种不同至少在一个范围之内应具有正态分布的特征。如同人的身高,对于一个特点人种,在一定范围内,大家身高总体上会是一个成正态分布的群体。因此,对于一个特定的个体而言,用人群统计值的“正常区间”去衡量一个人的“正常值”存在着一定程度的不准确性。
在糖尿病的基本医疗中,视网膜微血管病变的监测可以明确糖尿病视网膜并发症的存在与否,病变严重程度如何,并观察病程变化,以此了解糖尿病对患者全身微血管结构和功能破坏的情况,适时调整糖尿病治疗方案。
在未来,随着医学科学技术的发展和对糖尿病病因学认识的深入,我们将有能力认识每一个人的“正常血糖”,“糖尿病”这一综合症候群背后的各种病因将得以确认,以个体“正常值”为基础的糖尿病“精准医疗”将成为可能。
如何理解糖尿病视网膜病变的病理生理过程?
糖尿病视网膜病变(DR)是糖尿病的特征性病理改变,以视网膜微血管瘤形成(可能与周细胞凋亡有关)、视网膜微血管管壁通透性增加(导致血浆成分渗漏到血管外,形态学上表现为视网膜 “硬性渗出”)或破裂(表现为视网膜出血斑点)、微血管闭塞(导致视网膜局部缺血坏死,形态学上常表现为视网膜“软性渗出”或棉絮状水肿)、视网膜新生血管形成等为主要特征。
新生血管可破裂、出血,导致玻璃体积血;玻璃体积血吸收过程中可形成纤维机化膜(瘢痕形成),产生视网膜牵拉,导致视网膜脱离和失明。更严重的情况是,新生血管可向眼的前部发展,导致新生血管性青光眼,不仅使患者失明,还导致患者剧烈的眼部疼痛、头痛和恶心、呕吐,给患者造成极大的 痛苦。
糖尿病基本医疗工作中,如何监测视网膜微血管的改变?
在糖尿病医疗过程中,糖尿病视网膜病变不应仅仅被视为一个致盲性眼病,更应被理解为糖尿病系统性损害的重要基础性病理改变,是糖尿病微血管并发症的重要临床观测指征之一。
糖尿病视网膜病变的存在与变化可作为糖尿病系统治疗效果的一个观察指征。如果临床医生观察到病情的加重(病变元素增加或扩大),则预示着糖尿病系统控制的不足,应当加强糖尿病的系统治疗力度。如果DR病变程度稳定甚至好转,则预示着糖尿病的良好控制,应鼓励患者维持好其治疗方案。
轻度的糖尿病视网膜病变(背景性糖尿病视网膜病变)并不需要眼科的医疗干预。从眼科医疗角度,早期DR病变元素的增多、增大或减少、减小并没有实际的眼科医疗意义,但这些改变可以提示糖尿病系统治疗的状况,是对糖尿病系统治疗进行调整的重要依据。
如何确定对糖尿病视网膜病变的观察频率?
对糖尿病患者进行眼底检查的频率取决于观察的目的和患者的病变程度。许多糖尿病防治指南都从眼科医疗和防盲的角度提出了眼底检查的频率。
如果考虑将糖尿病视网膜病变的各种病变元素的变化纳入到糖尿病基本医疗监测内容,则可能需要进行比眼科医疗更为密切的观察。对于单纯存在微血管瘤的患者,进行眼底检查的间隔可以稍长,但对于出现硬性渗出、棉絮状斑的患者,则应进行较为密切的观察,以清晰地了解这些微血管功能损害的变化,为糖尿病的系统治疗提供更加直接的证据。检查的频率可以从每月一次至每三个月一次不等,视相关病变的变化情况而定。
什么情况下应进行眼科转诊治疗?
眼科医疗干预的目的是严重并发症的治疗。如发现存在下列病变(高风险病变元素),应考虑转诊眼科进行进一步的眼科检查和治疗:
- 新生血管
- 静脉串珠
- 视网膜内微血管扩张
- 黄斑水肿(半径600微米之内的视网膜硬性渗出)
- 有明显的视力改变
- 眼底影像不清,无法做出明确的判断。
将糖尿病视网膜病变纳入糖尿病基本医疗监测范畴,也将从根本上解决糖尿病性盲的早期防治问题。
如果患者已经出现典型的糖尿病视网膜改变,但血糖、糖化血红蛋白测定值均在“正常”范围内,是否可以诊断为糖尿病?
根据当前糖尿病的定义,无论一个个体的血糖、糖化血红蛋白的水平如何,只要出现了糖尿病的特征性视网膜病理改变,仍应诊断为糖尿病。
为什么有的患者几十年血糖较高,也没有进行良好的血糖控制,但始终没有发生糖尿病视网膜改变?
如果遇到这种情况,临床医生需要综合考虑患者各方面的因素,对具体患者的情况进行深入分析,提出合理的临床诊疗意见。
如前所述,就某些个体而言,血糖偏高并不一定代表血糖异常,也可能只是代表了一部分正常正常人的血糖水平。建议临床医生对相关患者进行长期、密切观察。
下列情况下,糖尿病的视网膜损害不易显现或不易发生:
- 高度近视患者;
- 视网膜代谢功能严重降低的眼病患者:如原发性视网膜色素变性患者、在糖尿病发生前已经发生严重青光眼性视神经萎缩的患者、肿瘤压迫视神经导致视神经萎缩的患者等。
影像诊断的临床解读
眼底影像分析报告是基于影像所见所作出的诊断性判断,仅作为临床医生进行临床判断的参考依据;影像分析报告不可在任何意义上取代临床医生的作用。
视网膜没有改变不代表糖尿病没有造成损害,可能只是这种损害还比较轻,没有在形态上得到反应,或者损害没有出现在可以看到的范围内。
眼底影像分析报告只对糖尿病的并发症进行检查和监测,不对糖尿病以外的眼底病变进行诊断。如眼底照相检查提示有糖尿病视网膜病变以外的其他眼底异常,本报告只给出“其他眼底病变”提示,不提供具体影像诊断意见。此种情况下,临床医生应建议患者就诊眼科。
